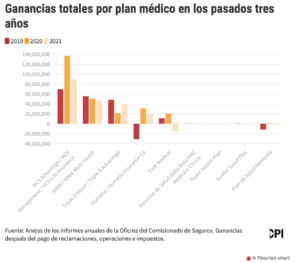
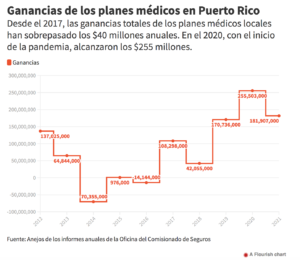
La mayoría de los planes médicos mantiene en secreto la información sobre la calidad y cantidad de los tratamientos que aprueban en Puerto Rico.
|
Centro de Periodismo Investigativo
Centro de Periodismo Investigativo
 Alexander Adams Vega, comisionado de Seguros
Alexander Adams Vega, comisionado de Seguros